今年的流感病例数比去年显著增多,我们常说,流感是呼吸系统感染里一个永恒的话题。
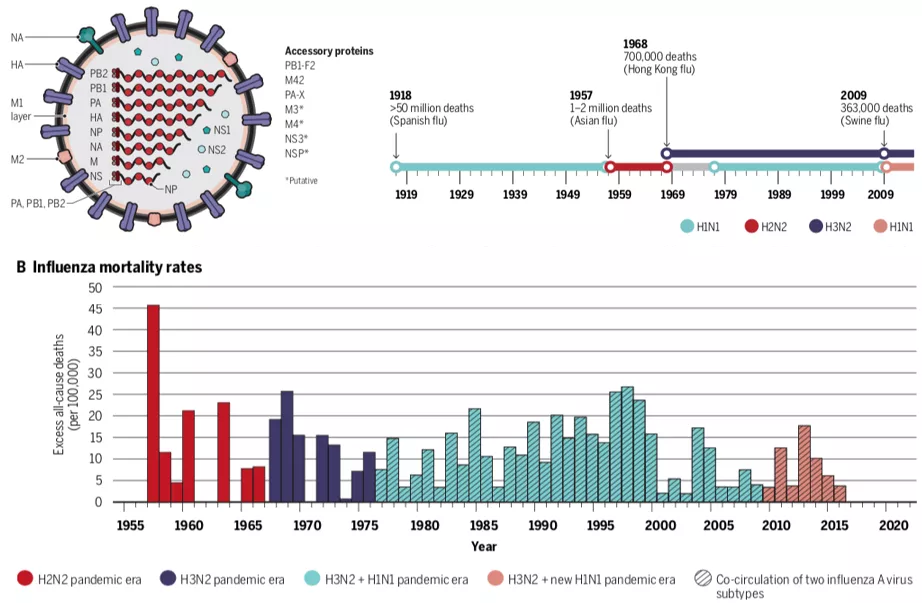
随着病毒检测能力的提高,发现病毒性肺炎在成人社区获得性肺炎(CAP)里所占的比例越来越高,以前,我们认为儿科可能是病毒性肺炎的主阵地,现在发现在成人也并不少见。
病毒是我国成人CAP的重要病原体,CAP-China研究了2015年10月-2017年6月全国2336例免疫正常成人住院CAP患者,发现我国免疫功能正常成人CAP病毒检出率为15%-39.2%;常见病毒包括流感、呼吸道合胞病毒、腺病毒、偏肺病毒、冠状病毒等;ICU患者病毒感染比例并不低于非ICU患者。
在新冠流行之前,流感就已备受关注,是导致重症肺炎的重要病原体之一,各个医院的ICU里都会收治重症流感肺炎病例,有些患者的治疗效果并不好。
谈到感染性疾病的治疗,众所周知,最关键的是明确病原体、针对病原体进行治疗,对于病毒性肺炎来说也不例外,流感有一点「好」的地方就是目前有针对性的抗病毒药物,既然如此,为什么今天我们还会谈论除了抗病毒药物之外的药物呢?这就带来我们今天的主要话题——流感病毒与炎症因子风暴。
除了抗病毒治疗,临床可能会需要激素这些具有「非特异性抗炎治疗」的药物,以及其他的免疫调节药物。
一、流感病毒与炎症因子风暴
流感病毒感染肺上皮细胞和肺泡巨噬细胞,产生子代病毒并释放细胞因子/趋化因子,这些细胞因子/趋化因子激活巨噬细胞和病毒感染的树突状细胞导致进一步强化的免疫反应,启动细胞因子风暴。释放的趋化因子促使更多炎症细胞从血管向炎症部位迁移,这些细胞进一步释放趋化因子/炎症因子,使得炎症因子风暴进一步加强,形成恶性循环。
很多学者对这样的炎症因子风暴进行了解读。
上面这张示意图显示,流感病毒进入到上皮细胞后,可被先天免疫传感器检测到并触发下游免疫反应,包括大量细胞因子的产生,称为「细胞因子风暴」;病毒感染细胞直接诱导的细胞因子与其他细胞因子信号下游诱导的细胞因子,分别作为初级和次级细胞因子。
在「初级细胞因子」中,病毒感染的肺上皮细胞、内皮细胞和其他免疫细胞产生I型和III型干扰素、IL-1β、IL-18、TNF-α、IL-6、IL-33和其他细胞因子,主要用于限制病毒复制和扩散,并启动下游免疫反应。
在主要细胞因子招募和激活后,CD8 T细胞、NK细胞、ILC2s、Tregs和Th2细胞可分泌「次级细胞因子」IFN-γ、IL-10、双调蛋白和IL-5,以清除病毒和病毒感染细胞,抑制炎症,恢复肺功能。
这是曹彬教授团队进行的流感免疫病理过程研究:
图A中,左侧描绘了流感病毒感染肺部后的正常反应。抗原呈递细胞和淋巴细胞被招募到感染部位。免疫记忆得到发展,病毒在恢复前被清除。这是我们正常的免疫反应过程,很多流感患者呈这样自限性的过程。但是右侧显示的是严重流感患者的免疫反应不平衡。病毒感染导致高诱导的细胞因子和趋化因子,招募的中性粒细胞增多。上皮-内皮屏障被破坏,导致肺泡水肿和透明膜形成,导致ARDS。
在这个过度炎症的状态下,我们经常会思考——患者是不是出现了炎症因子风暴?我们是不是应该去抑制这样过度激活的炎症反应?过度炎症期之后是免疫抑制期,以淋巴细胞减少为特征,这就是所谓的「重症病毒性肺炎」的特征之一。
图B–C为正常结构和先天免疫介导的上皮-内皮屏障损伤。病毒感染导致肺泡上皮细胞死亡和紧密连接损伤,导致肺泡腔积液。过度诱导的细胞因子还激活内皮细胞(增加通透性和粘附分子表达),并招募中性粒细胞和巨噬细胞。流感病毒还直接抑制上皮钠通道(ENaC)以减少肺泡液清除。天然免疫细胞分泌的细胞因子会进一步破坏屏障。
回顾1918年大流感,流感患者病理也揭示了炎症因子风暴:
在1918年流感肺炎尸检材料HE染色肺切片中(左图),图像显示坏死性毛细支气管炎,中性粒细胞大量浸润穿过细支气管壁进入管腔;另外一例,尸检的流感病例肺HE染色切片(中图)图像显示弥漫性肺泡损伤,并伴有急性肺水肿和肺泡腔的出血。肺泡腔含有水肿液、纤维蛋白原、红细胞和炎性细胞。流感病例肺切片的免疫组化染色(右图)显示,肺泡上皮细胞和肺泡巨噬细胞中存在流感病毒抗原。病毒抗原在苏木精染色的背景上将肺泡细胞染成红棕色。
流感病毒进入人体后发生的炎症反应也和宿主因素密切相关。
这篇2019年发表在《J Immunol》上的研究观察了宿主的因素。第一阶段,主要是一些免疫的过程,之后,患者的转归到底会走向康复、还是走向加重呢?有很多很多因素参与其中,研究发现有些基因多态性的变化,可能会和预后有相关性。除了炎症反应的过程外,它还可能和人体的微生物组、性激素水平、年龄、肥胖等很多因素相关。
谈到「炎症因子风暴」,往往就会谈到激素治疗的话题,因为免疫因子风暴的出现,让我们思考该怎么抑制过度激活的炎症反应。
二、病毒性肺炎的激素治疗
激素是我们用得最为广泛的抗炎药物,但它是非特异性的抗炎药物,这是Am J Respir Crit Care Med在10年前(2011年)发的文章,研究了激素治疗H1N1相关肺损伤的机制。
可以看到,糖皮质激素的作用特点可以对应流感的一些过度激活的免疫反应,比如,流感会使患者出现中性粒细胞聚集,而糖皮质激素可以抑制这种聚集,使得炎症反应减轻;其他很多炎症反应,如Th1、Th17的炎症细胞驱化、IL-1、IL-6、IL-8等炎症因子的过度表达,都包括在糖皮质激素的非特异性抗炎作用里。
很多专家学者就会想到,我们是否可以尝试应用糖皮质激素来针对流感导致的相关肺损伤呢?
有研究发现中低剂量激素治疗氧合指数<300H1N1肺炎可能获益,这篇研究是2017年发表的,总结了中国407家医院,2141名流感患者。(激素25-150mg/d中低剂量,>150mg/d高剂量)
上图是使用低-中等剂量激素和不使用激素治疗的匹配患者的Kaplan-Meier生存曲线。
A、包括所有患者(n=530,P=0.001),中低剂量激素组和对照组的30天死亡率分别为6.8%(18/265)和14.7%(39/265)。
B、包括PaO2/FiO2<300mmHg的患者(n=351,P<0.001),低至中等剂量激素组和对照组的30天死亡率分别为8.1%(14/173)和20.2%(36/178)。
C、包括PaO2/FiO2患者≥300mmHg(n=179,P=0.68),低至中等剂量激素组和对照组的30天死亡率分别为4.3%(4/92)和3.4%(3/87)。
我们现在再谈到ARDS的时候,对于重症CAP中激素糖皮质激素的使用,大家都采用了一种较为审慎的态度,也就是说,患者出现感染性休克的时候,是可以尝试应用中低剂量激素的。但是,复习更多流感重症肺炎的研究结果时,我们发现更多的研究结果告诉我们「激素治疗没有获益」。
这篇文献2018年在《Intensive Care Med》发表,总结了2009-2014年西班牙148个ICU的1846名患者,其中604名接受激素治疗,平均80mg甲强使用了7天(和我们临床应用的糖皮质激素剂量比较接近)。
得出来的结论是「接受激素治疗组病死率高」。如图显示,红线是没有接受激素治疗的,蓝色是接受激素的,可以看到接受激素的这一组病死率明显较高,再看患者死亡、出院的情况,都可以看到激素似乎是没有让患者获益的。
《Am J Respir Crit Care Med》在2011年的文章中总结了208名H1N1肺炎出现ARDS的患者(我们平时更倾向于应用激素的患者),其中83名接受激素治疗,但是这项研究结果提示,激素在流感肺炎继发ARDS的患者中没有任何获益,特别是早期激素治疗(机械通气3天内)病死率更高。
很多学者都聚焦于「激素于流感病死率的作用」,这是2019年在《Critical Care》上发表的研究,文章总结了1946-2019年10项研究,对6548例患者做了汇总分析。
最终结果也提示激素似乎会增加病死率, 目前「激素到底应不应该用」并没有特别明确的结论,得出的结论基本类似于「不用激素似乎更好」,但meta分析的结论里也明确告诉我们,大多数研究都是在做回顾性分析,我们需要更高证据级别的研究。
新冠刚开始流行的时候,大家一直在摸索抗病毒治疗,但许多药物似乎都让我们失望了,激素是可能对新冠肺炎治疗有效的药物,日本学者就又对流感进行了分析,如果激素对新冠病毒有效,那么流感病毒似乎也应该是类似情况。他们对3519名流感肺炎患者做了分析:
从分析的结果可以看到,两组30天病死率的差异不太大,但90天病死率似乎有增加的趋势,但还没有达到统计学意义。在其他的指标上,两组差异其实不大。研究者最开始想得到的结论是「激素是否可能会有效」,但也没有明确结论。
除了大家最关注的病死率之外,激素会不会影响机械通气时间、ICU住院时间呢?《Critical Care》这篇文章的研究结果显示,虽然达不到统计学意义,但激素治疗似乎没有太好的效果,对于ICU住院时间也呈负向的结果,可能会增加ICU住院的时间;似乎激素也会增加患者继发感染的风险,包括增加医院获得性肺炎(HAP)及呼吸机相关肺炎(VAP)的风险。
激素对流感机械通气时间的作用:
激素对流感ICU住院时间的作用:
激素对流感继发感染的作用:
激素对流感继发医院获得性感染的作用:
总结现有文献的结果,激素应用在流感肺炎的患者中可能没有获益。但是真正在临床上,面对重症流感肺炎的患者时,某些时候医生还是会选择应用激素,到底什么时候该用激素、到底哪些指标能够提示用激素是最合适的?我们现在并没有明确答案,对于流感肺炎应用激素时,一定要采用一种审慎的态度,而不是过于激进地使用。
三、流感病毒肺炎的其他免疫治疗
除了激素之外,我们还刚才谈到了免疫反应,包括炎症因子风暴,有没有其他可能的免疫治疗?
研究提示,对于重症流感病毒感染的患者来说,毋庸置疑的核心还是需要早期抗病毒治疗。到了后期,患者如果确实出现了肺炎、出现了重症ARDS,我们要按照原则去给患者积极地做机械通气治疗,包括俯卧位通气、包括更多的器官功能支持手段,甚至ECMO的应用。在这个过程中,我们会想到患者可能会出现炎症因子风暴,会用到各种各样的免疫调节剂,如激素、他汀类、N-乙酰半胱氨酸、大环内酯、COX-2抑制剂等等,甚至还会用到一些炎症因子的信号阻断剂,很多学者也都在进行新研究。
生物反应调节剂(BRMs)是有生物活性的物质,包括抗体、短肽、和/或其他可以影响免疫反应的小分子。在体内流感病毒感染期间,下图显示抗病毒/免疫调节作用的潜在治疗性BRM,从最内层到最外层是基于BRM类别、宿主/病毒目标、研究中使用的化合物。
这是很多研究者关注的研究热点,下表里列了很多以动物实验为主的研究,但现阶段并没有很好的依据来证实可以应用这些药物或策略:
在动物模型上,确实大多数药物都可能提高了存活率,但真正应用到患者身上似乎还有一段距离,这里有我们以前比较关注的,像呼吸科用得较多的抗氧化治疗、大环内酯的治疗、阿比多尔的治疗、中草药的治疗,都可能在某种程度上有一定的免疫调节作用。
但现在我们的研究可能还在路上,目前并没有哪种药能在某个阶段真正抑制过度的炎症反应。
四、COVID-19疫情对病毒性肺炎的再认识
经过新冠疫情之后,大家对病毒性肺炎可能会有全新的认识,新冠毕竟才2年的时间,但流感对我们的威胁已经有了百年,而且它可能会造成更长久的威胁。
《柳叶刀·传染病》对比了呼吸道病毒感染的4次大流行,表中包括新冠、SARS、1918年西班牙大流感、2009年甲流的流行,我们可以看到这几种病毒性肺炎都有一定的特征,现在所面对的新冠肺炎并不是让最令人头疼的呼吸道病毒感染,流感病毒可能会比新冠会更棘手。
在新冠之后,大家对炎症因子风暴的认识会越来越多,这是去年《新英格兰医学杂志》一篇文章对于炎症因子风暴的解读。可以看到病毒侵入到人体后会对多器官系统造成影响,炎症因子风暴会导致后续继发的过度炎症反应,很多炎症因子都参与其中,这时我们怎么去进行有效的抗炎治疗?
新冠之后,我们也对所谓的病毒性感染中毒症(Viral Sepsis)有了深入理解。相比细菌感染所导致的脓毒症,它对其他器官系统的影响一点也不弱于细菌,造成的多器官功能障碍可能包括肺炎、呼吸衰竭、急性呼吸窘迫综合征、代谢性酸中毒和内环境紊乱、急性肾损伤、急性心脏损伤……在这个过程中,我们如何认识它、如何深入理解它,可能还有很长的路。
也有人对比了COVID-19和流感不同炎症特征:
与流感患者相比,COVID-19患者淋巴细胞计数相当、单核细胞较低、(HLA)II类表达低。在新冠疫情的初期,炎症因子风暴是一个大家格外关注的话题,但是研究显示,COVID-19患者很少(7/168)有细胞因子风暴。COVID-19患者细胞因子水平低于流感患者。COVID-19患者的IL-6、G-CSF、IL-1RA和MCP1的上调预测死亡,但并不高于流感患者。COVID-19患者比流感患者的炎症反应更少。
最后做个简单总结
1、流感病毒是社区获得性肺炎(CAP)的重要病原体,重症患者通常出现炎症因子风暴。
2、进一步理解病毒感染后机体免疫反应对流感患者免疫调节的个体化治疗至关重要,但我们的免疫功能其实是在动态态变化的过程中,现阶段缺乏评价免疫功能的良好指标。
3、糖皮质激素不建议常规应用于流感肺炎患者。
4、其他免疫治疗现有证据不足,多局限于动物研究的结果;
5、COVID-19的流行使我们对病毒感染肺炎的免疫反应有了进一步认识,对未来免疫调节治疗起了一定的推动作用。
参考文献 (可上下滑动浏览)
[1] Eur Respir J. 2019 Jun 4. pii: 1802406. doi: 10.1183/13993003.02406-2018
[2] Eur Respir Rev 2016;25(140):178–88
[3] BMC Infect Dis 2015;15:369.
[4] Cellular & Molecular Immunology (2016) 13, 3–10;
[5] Semin Immunopathol. 2017 July ; 39(5): 541–550.
[6] Semin Respir Crit Care Med. 2020 Aug;41(4):555-567
[7] Eur Respir J 2015; 45: 1463–1478
[8] Sci. Transl. Med. 11, eaau5485 (2019)
[9] J Immunol. 2019 January 15; 202(2): 341–350.
[10] Am J Respir Crit Care Med Vol 183. pp 1125–1128, 2011
[11] Influenza Other Respi Viruses. 2017;11:345–354.
[12] Intensive Care Med (2018) 44:1470–1482
[13] Critical Care (2019) 23:99
[14] Cochrane Database of Systematic Reviews 2019, Issue 2. Art. No.: CD010406.
[15] J. Clin. Med. 2021, 10, 494
[16] Eur J Clin Microbiol Infect Dis (2016) 35:893–897
[17] Front. Immunol. 10:809.
[18] Lancet Infect Dis 2020;20: e238–44
[19] N Engl J Med 2020;383:2255-73
[20] Lancet. 2020;395(10235):1517-1520
[21] Sci. Adv. 2020; 6 : eabe3024
本期直播嘉宾
沈宁
主任医师,教授,博士生导师,北京大学第三医院副院长、感染疾病中心主任、呼吸与危重症医学科副主任。任中华医学会呼吸病学分会感染学组副组长、中国医师协会呼吸医师分会外事工作委员会副主任委员、北京医学会呼吸内镜和介入学分会常务委员、中国女医师协会呼吸专业委员会常务委员等。


